硝子体とは
硝子体(しょうしたい)とは眼球容積の8割を占める無色透明なゼリー状の物質です。硝子体は99%が水、残りがヒアルロン酸、コラーゲンなどからなり、眼球壁を内側から支えて眼球の形を保持する役割のほか、網膜や水晶体の代謝にも関係していると考えられています。
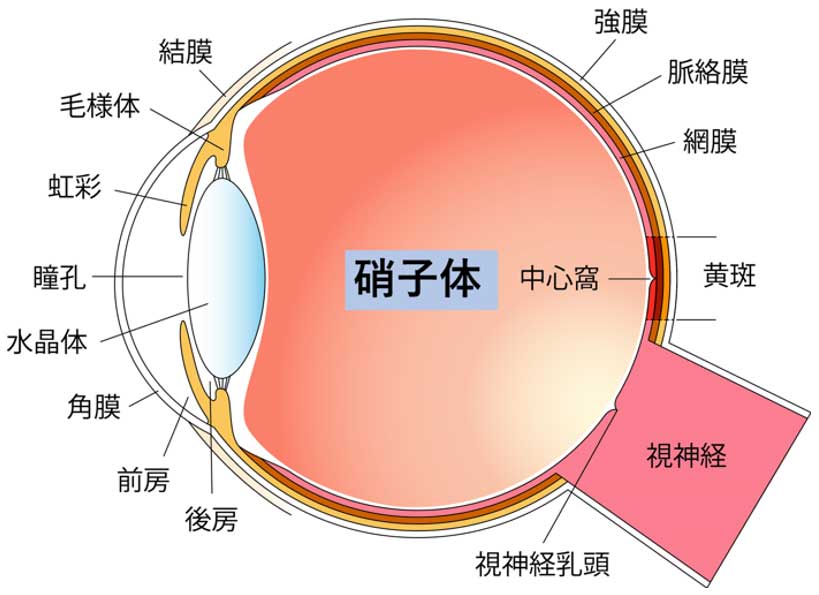
硝子体は網膜(カメラのフィルムに相当する部位)に隣接しています。そのため、網膜に炎症や出血を起こすと透明な硝子体の中に拡散し混濁することで視力低下を起こします。これが硝子体混濁です。
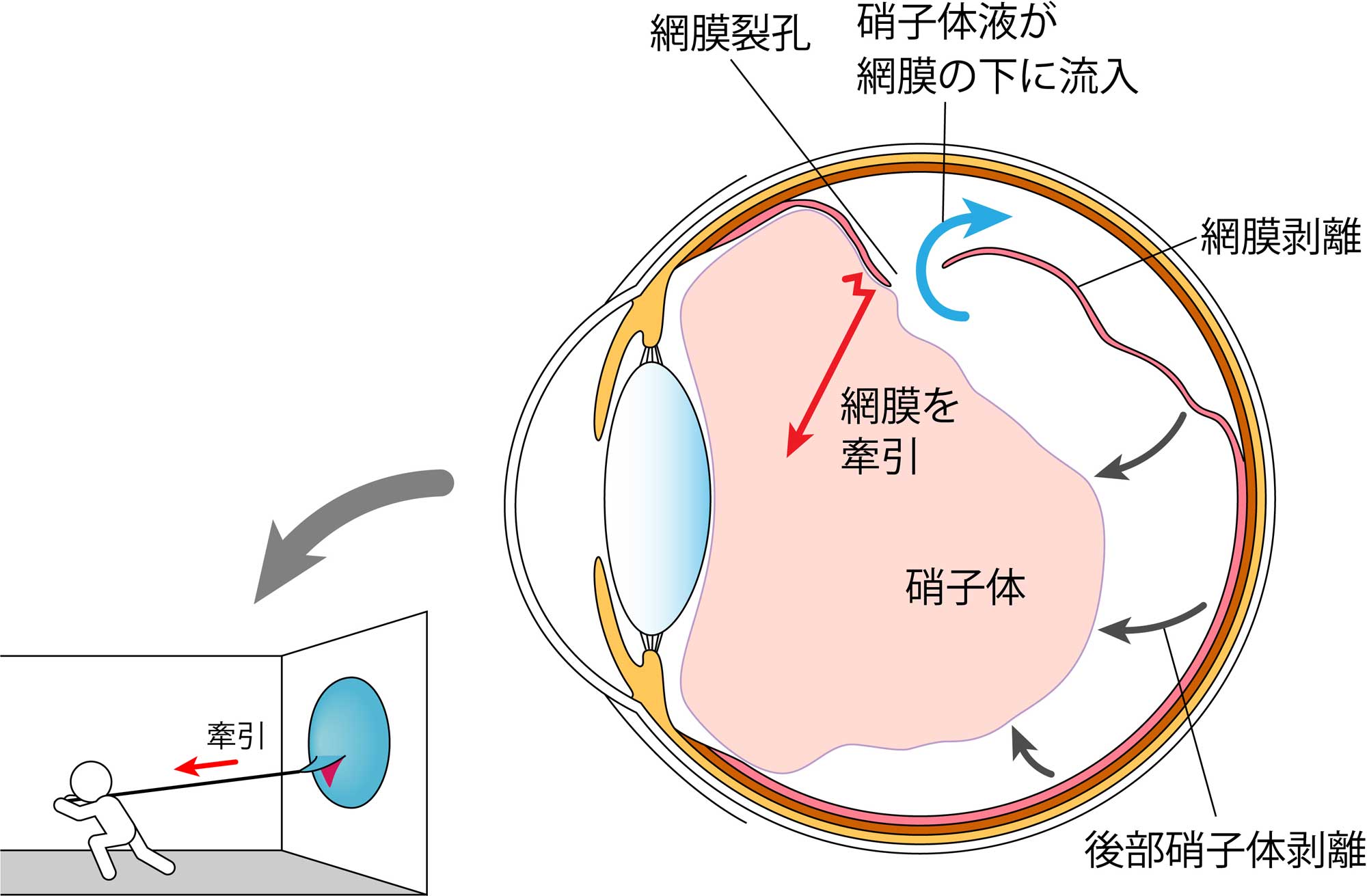
また、硝子体が網膜を牽引すると、網膜に穴が開く網膜裂孔を生じることがあり、それが原因となり網膜剥離が発症します。あるいは黄斑部に付着した硝子体組織の一部が膜を形成すると黄斑前膜が生じ、黄斑部に牽引がかかると黄斑円孔が生じます。このように硝子体は様々な疾患に関わる組織なのです。
硝子体手術とは
目の中に機器を入れて硝子体を切除し、原疾患に応じた眼内治療を行う手術です。 角膜輪部(黒目と白目の境界)から3.5-4mmの位置に3か所の小さな穴を開けます。当院では直径0.5mmの25G(ゲージ)、または直径0.4mmの27Gの小切開低侵襲の硝子体手術を行っています。それぞれの穴から硝子体を切除する硝子体カッター、眼内を照らす照明器具、眼内を一定の圧に保つための潅流液を流す回路を挿入します。
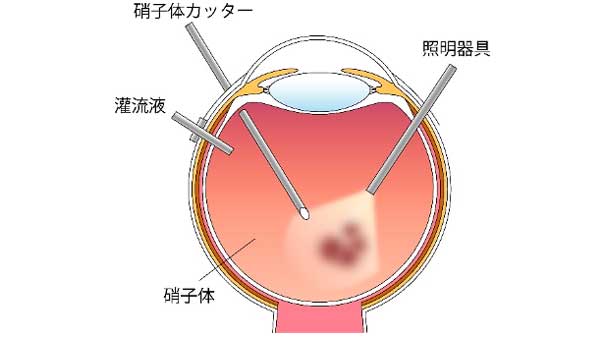
角膜輪部から機器を挿入し、手術をしている様子。
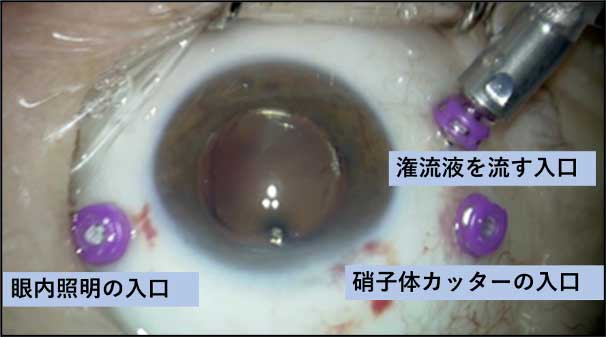
角膜輪部から機器を挿入し、手術をしている様子。
はじめに硝子体を切除しますが、その際に眼底の周辺部に異常がないかを詳細に観察します。網膜が弱くなっている変性巣や硝子体の牽引を残したまま手術を終えてしまうと術後に網膜剥離を発症するリスクが上がるからです。硝子体を切除した後に、各疾患に応じた処置(膜剥離やレーザー、止血操作など)を施します。通常は潅流液(眼内の組成に近い人工的に調整した液体)で手術を終了しますが、黄斑円孔や網膜剥離の手術では、術後に網膜を内側から抑えるために膨張性のガスを入れて終了となります。ガスは吸収されるまで1〜2週間程度かかるため、その間は見辛くなります。小切開の硝子体手術では、創口が小さく良好な閉鎖が得られるため基本的に無縫合で終了します。若年者や強度近視の方や眼科手術歴がある方などで創口の閉鎖が不良と考えられる場合は吸収糸で縫合します。吸収糸は1〜2カ月程度で吸収されますが、術後に異物感が続いたり、充血が強い場合は抜糸も可能です。
麻酔について
手術時基本的に局所麻酔で行っています。結膜(白目)を小さく切開して目の後ろ側に麻酔薬を注入するテノン嚢下麻酔が主流です。局所麻酔後は手術中の痛みはありませんが、意識は残ります。不安の強い方は点滴から鎮静剤を入れることも可能です。
局所麻酔だと不安だという方や患者様からの希望があれば全身麻酔での施術も可能ですのでご相談下さい。
白内障の同時手術について
硝子体手術後は白内障が進行しやすいため、50歳以上の方で硝子体手術を受けられる方には原則白内障の同時手術を勧めています。原疾患によっては50歳未満でも手術を検討する場合もあります。
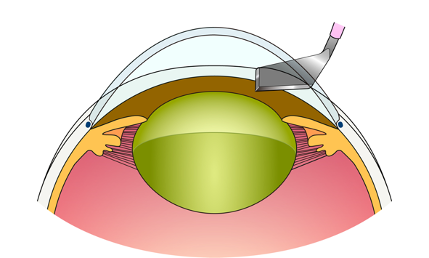
① 角膜(強角膜)切開
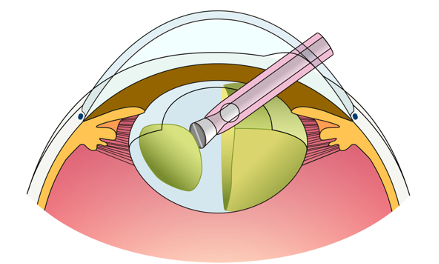
② 水晶体を超音波で乳化吸引
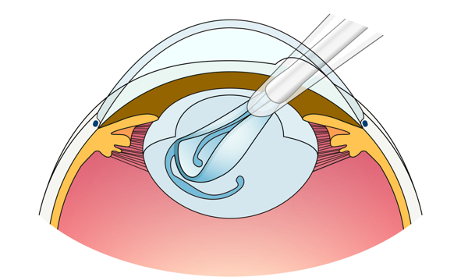
③ 水晶体の袋(嚢)の中に眼内レンズを挿入
④ 眼内レンズの固定を確認
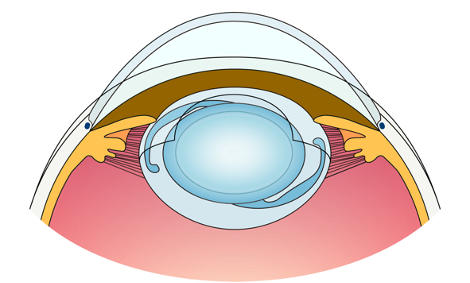
白内障手術は水晶体を超音波で破砕し吸引した後に、人工の眼内レンズ(アクリル製)を挿入する手術です。一度挿入されたレンズは生涯もちます。重症の増殖性硝子体網膜症などでは、初回手術で眼内レンズを入れずに、活動性が落ち着いてから二次的にレンズを挿入したり、縫着(強膜内固定)することもあります。
術後の安静について
手術の方法によって、術後の安静の取り方が異なります。
手術終了時に潅流液(眼内の組成に近い人工的に調整した液体)で終わる場合は術後体位の制限はありません。
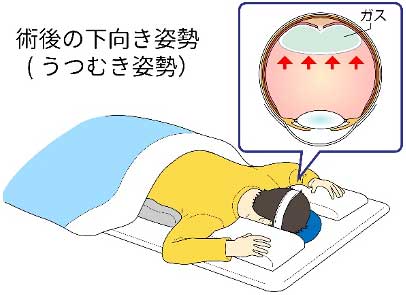
原疾患に応じて空気や膨張性のガス(SF6:六フッ化硫黄)、シリコーンオイルを注入して終了する場合があります。この場合術後うつむきや横向きなどの体位制限が必要となります。継続期間は疾患によって異なるため、術後主治医から説明させて頂きます。当院では患者様の負担を極力減らすために、術後の体位制限の期間は極力必要最低限になるよう努めております。ガスや空気は概ね1~2週間で自然と消失しますが、シリコーンオイルを注入した場合は数カ月後にオイルを抜く手術が必要となります。※眼内にガスや空気が入っている間は飛行機の搭乗や登山は控えて下さい。(眼内のガスが膨張して眼圧が上昇する場合があります)
合併症について
硝子体手術による合併症で特に重篤なものとして網膜剥離と眼内炎があります。
この他にも術後高眼圧、角膜浮腫など一過性のものから、続発緑内障、脈絡膜出血(駆逐性出血)、硝子体出血、眼内レンズ偏位など追加で手術が必要となる合併症もあります。
網膜剥離は硝子体術後に200~300人に1人の割合で発症します。残存した硝子体が収縮することで、網膜裂孔を形成し、裂孔に硝子体液が流入することで網膜剥離へ進展します。これにより急激な視力低下、視野欠損を自覚します。硝子体術後の網膜剥離は進行が非常に速いため緊急手術が必要です。
眼内炎は手術中や術後に創口から細菌やウイルスなどが眼内に侵入することで強い炎症をきたします。抗菌剤を混合した潅流液で硝子体を洗浄する緊急手術が必要です。これら重篤な合併症により視力が術前より低下してしまうこともあります。
術後の視力予後について
原疾患によって予後(術後の経過)は異なりますが、視力に最も大切な組織の黄斑(おうはん)や視神経の障害がなければ比較的良好です。これら組織に不可逆的な障害が残ってしまう場合は予後不良です。現代医学でも網膜と視神経の再生は出来ないためです。網膜剥離や眼内炎など重篤な合併症が生じると予後不良の場合があります。難治性の網膜硝子体疾患で複数回の手術が必要となるケースでは、術後に増殖性の変化を伴い増殖性硝子体網膜症に進展することがあります。この場合網膜を一部切除し、シリコーンオイルを眼内に注入しますが、最終的に光覚を失うこともあります。